Lire cet excellent article :
Melissa Vyvey, MD. Les stéroïdes comme adjuvants pour soulager la douleur.
Can Fam Physician 2010 décembre;56(12):e415–e417.
Ils sont très efficaces pour toutes les douleurs résultant d’un envahissement (compression médullaire aiguë) ou d’une destruction en diminuant les oedèmes inflammatoires.
Ils bloquent la migration de neutrophiles fabriquant des prostaglandines algogènes, donc agissent sur la douleur et spécialement les douleurs neuropathiques autres que par déafférentation.
Ils demeurent utiles en occlusion intestinale.
Ils ont, en plus, une foule d’autres effets physiologiques appréciables en soins palliatifs.
Hardy JR, Rees E, Ling J, Burman R, Feuer D,Broadley K, Stone P. A prospective survey
of the use of dexamethasone on a palliative care unit. Palliat Med 2001
Jan;15(1):3-8.
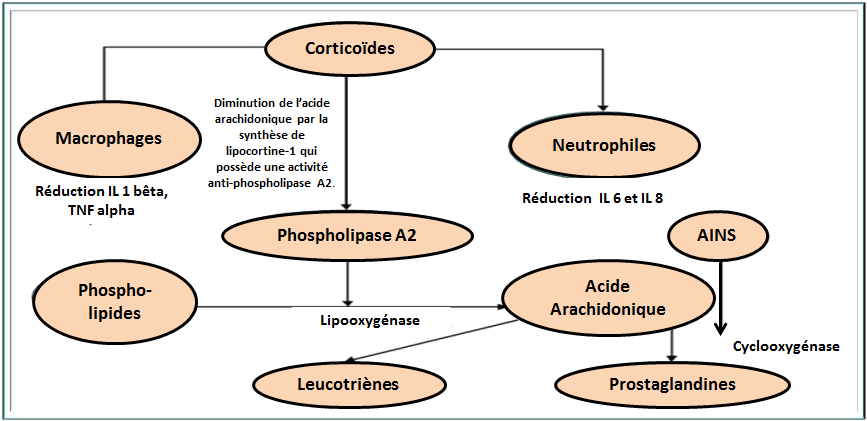
Ce montage explique bien que les corticoïdes jouent sur deux tableaux majeurs en cancérologie et douleur. Premièrement, en réponse à l’attaque cancéreuse, il y a un rôle direct sur le système immunitaire en diminuant le TNF et certaines interleukines des macrophages et aussi, au niveau des polynucléaires, en diminuant d’autres interleukines algogènes, tout en bloquant la phospholipase A2, bien en amont du blocage de la cyclooxygénase des AINS.
|
Molécules |
Activité anti-inflammatoire |
Équivalence de dose |
Demi-vie biologique (heures) |
|
Hydrocortisone |
1 |
20 mg |
8-12 |
|
Cortisone |
0.8 |
25 mg |
8-12 |
|
Prednisolone |
4 |
5 mg |
12-36 |
|
Méthylpredniso-lone |
5 |
4 mg |
12-36 |
|
Triamcinolone |
5 |
4 mg |
12-36 |
|
Bétaméthasone |
25 |
0.75 mg |
36-54 |
|
Dexaméthasone |
25 |
0.75 mg |
36-54 |
|
Cortivazol |
60 |
0.3 mg |
≥ 60 |
Bien qu’en soins palliatifs nous soyons de gros utilisateurs de dexaméthasone, rien ne nous empêche de connaître et d’employer les autres corticoïdes en respectant leur cinétique et leurs équivalences qui ne sont pas des absolus toutefois.
Les stéroïdes comptent parmi les médicaments les plus couramment utilisés en soins palliatifs. Selon une étude canadienne portant sur des patients en clinique externe de soins palliatifs souffrant de cancer, 40 % d’entre eux prenaient des corticostéroïdes et la dexaméthasone était le médicament le plus souvent ajouté par les spécialistes en soins palliatifs.
Riechelmann RP, Krzyanowska MK, O’Carroll A, Zimmermann C.Symptom and medication
profiles among cancer patients attending a palliative care clinic.
Support Care Cancer 2007;15(12):1407-12.
Cette étude corrobore des études européennes selon lesquelles les corticostéroïdes sont parmi les médicaments les plus prescrits par les services de soins palliatifs en milieu hospitalier.
Des données probantes justifient le recours aux corticostéroïdes pour certaines indications, comme une compression de la moelle épinière, une pression intracrânienne plus élevée et une obstruction intestinale. Les corticostéroïdes sont aussi communément utilisés pour des indications plus générales, par exemple pour contrôler la douleur, stimuler l’appétit, soulager la nausée et atténuer la fatigue. Par ailleurs, il n’existe pas beaucoup de données scientifiques objectives dans les ouvrages préconisant l’utilisation des corticostéroïdes à ces fins plus larges. Le présent article porte sur le rôle des stéroïdes dans le contrôle de la douleur comme analgésique adjuvant, une pratique qui se fonde principalement sur l’opinion d’experts et des données empiriques.
Lundström SH, Furst CJ. The use of corticosteroids in Swedish palliative care.
Acta Oncol 2006;45(4):430-7.
Dans le contrôle de la douleur
Il faudrait envisager un médicament adjuvant contre la douleur à tous les paliers de l’échelle de la douleur de l’Organisation mondiale de la Santé, de légère à grave. Les stéroïdes sont particulièrement utiles comme thérapie adjuvante dans les cas de douleur métastasique osseuse, neuropathique et viscérale. Comme agents adjuvants, les corticostéroïdes peuvent atténuer directement la douleur, réduire la douleur de concert avec un opioïde, permettre de baisser la dose d’opioïdes et avoir des effets symptomatiques bénéfiques en plus du soulagement de la douleur.
Les glucocorticoïdes soulagent la douleur en inhibant la synthèse de la prostaglandine qui cause l’inflammation et en réduisant la perméabilité vasculaire qui provoque l’œdème des tissus. Les glucocorticoïdes sont aussi des molécules lipophiles qui peuvent traverser la barrière sang-cerveau. Selon la recherche, les récepteurs de stéroïdes se trouvent dans les systèmes nerveux central et périphérique et sont responsables de la croissance, de la différenciation, du développement et de la plasticité des neurones. Plus précisément, il est démontré que les corticostéroïdes réduisent la décharge spontanée dans un nerf endommagé, ce qui atténue la douleur neuropathique.
La dexaméthasone est le corticostéroïde le plus fréquemment prescrit pour la douleur, mais on peut aussi utiliser la prednisone ou la prednisolone. La prednisolone a pour avantage qu’elle a moins souvent comme effet secondaire de causer une myopathie. La dexaméthasone provoque moins de rétention de fluides que les autres stéroïdes en raison de son moins grand effet minéralocorticoïde. Elle est aussi relativement plus puissante et, en raison de sa demi-vie plus longue, elle peut être administrée une fois par jour. La dose de dexaméthasone la plus appropriée n’a pas encore été déterminée, mais une posologie se situant entre 2 et 8 mg par voie orale ou sous-cutanée d’une à 3 fois par jour est généralement acceptable.
Mensah-Nyagan AG, Meyer L, Schaeffer V, Kibaly C, Patte-Mensah C.
Evidence for a key role of steroids in the modulation of pain.
Psychoneuroendocrinology 2009;(34 Suppl 1):S169-S77.
Attention toutefois
Les corticostéroïdes ont un profil d’effets secondaires diversifié et il n’est pas rare qu’ils aient effectivement des effets secondaires. C’est pourquoi il faut utiliser la dose efficace la plus faible. Parce que les effets secondaires ont un effet cumulatif avec le temps, il vaut mieux utiliser les corticostéroïdes en thérapie à court terme (1 à 3 semaines). En soins palliatifs, les corticostéroïdes sont utilisés pendant plus de 3 semaines dans les cas où le pronostic est à court ou moyen terme et où les effets secondaires ne se développeront probablement pas durant le temps qui reste. Dans les cas où les corticostéroïdes sont utilisés de manière prolongée, il faut exercer une étroite surveillance. Selon la littérature médicale, on ne surveillerait pas assez rigoureusement l’utilisation des corticostéroïdes dans les milieux de soins palliatifs.
Chez les patients en soins palliatifs, on s’inquiète particulièrement de la myopathie des muscles proximaux comme effet secondaire, qui s’ajoute à la faiblesse inhérente à une maladie en phase terminale. La myopathie aiguë causée par les stéroïdes est rare et si elle se produit, c’est durant la première semaine d’un traitement parentéral à forte dose. Le plus souvent, la myopathie se développe insidieusement. Les muscles des membres inférieurs sont touchés en premier et les patients se plaignent souvent d’avoir comme premiers symptômes de la difficulté à monter les marches ou à se lever de leur fauteuil. Heureusement, la myopathie est réversible la plupart du temps en cessant les stéroïdes. La physiothérapie est aussi utile dans ces cas.
Pereira JL. The pallium palliative pocketbook.
A peer-reviewed, referenced resource.
Edmonton, AB: The Pallium Project; 2008.
Surveillance aussi des interactions avec d’autres médications
En ce qui a trait aux interactions médicamenteuses, les antiépileptiques accélèrent le métabolisme des corticostéroïdes et il faudra peut-être en prescrire de plus fortes doses aux patients qui prennent des antiépileptiques. Les corticostéroïdes peuvent causer une augmentation ou une baisse des niveaux de phénytoïne et de warfarine et il faut en surveiller les taux chez les patients qui prennent concurremment des corticostéroïdes. Des vaccins vivants ne devraient pas être administrés à des patients qui prennent des corticostéroïdes en raison de la réponse immunitaire affaiblie.
Chez les patients en soins palliatifs, on s’inquiète particulièrement de la myopathie des muscles proximaux comme effet secondaire, qui s’ajoute à la faiblesse inhérente à une maladie en phase terminale. La myopathie aiguë causée par les stéroïdes est rare et si elle se produit, c’est durant la première semaine d’un traitement parentéral à forte dose. Le plus souvent, la myopathie se développe insidieusement. Les muscles des membres inférieurs sont touchés en premier et les patients se plaignent souvent d’avoir comme premiers symptômes de la difficulté à monter les marches ou à se lever de leur fauteuil. Heureusement, la myopathie est réversible la plupart du temps en cessant les stéroïdes. La physiothérapie est aussi utile dans ces cas.
Après 2 semaines de thérapie aux stéroïdes, le traitement peut être discontinué sans effets secondaires. Par ailleurs, même à faibles doses, l’utilisation à long terme de corticostéroïdes peut supprimer l’axe hypothalamo-hypophyso-surrénalien.
Selon les ouvrages scientifiques, on n’a pas encore déterminé la méthode la plus appropriée de cette diminution progressive. Si les patients ont eu besoin de stéroïdes jusqu’aux derniers jours de leur vie et ne peuvent plus avaler, les stéroïdes devraient être prescrits à dose complète ou diminuée par voie parentérale (la dexaméthasone est disponible sous forme intraveineuse et sous-cutanée) au lieu d’arrêter abruptement ce médicament. S’il se produisait un événement stressant comme une infection grave ou une chirurgie dans un intervalle de 1 semaine de la discontinuation de la thérapie aux stéroïdes, il faudrait donner la dose indiquée en cas de stress.
Il importe en soins palliatifs de ne pas méprendre les effets du sevrage des corticostéroïdes avec la progression de la maladie. Parmi les symptômes du sevrage des corticostéroïdes, on peut mentionner la douleur, la nausée ou les vomissements, la perte de poids, la fatigue, la fièvre, les étourdissements et les symptômes de rebond qui apparaissent quand le contrôle des symptômes est perdu avec l’arrêt des corticostéroïdes. Une crise addisonienne est une complication du sevrage dangereuse pour la vie qui peut causer de la confusion, le coma, un choc cardiovasculaire et même la mort. Plus particulièrement chez les patients en soins palliatifs, il est reconnu que le sevrage des corticostéroïdes exacerbe l’état d’agitation terminale.

